
- Abteilungsleitung:
-
PrimariusProf. Dr.WalterBonfig
- +43 7242 415 2377+43 7248 601 4100
- kinder@klinikum-wegr.at kinder@klinikum-wegr.at
Abteilung für
Kinder- und Jugendheilkunde
Schwerpunkt:
Kindergastroenterologie – Neurogastroenterologie und Motilität
Kindergastroenterologie – Neurogastroenterologie und Motilität
In der Kindergastroenterologie-Ambulanz werden Kinder und Jugendliche mit Magen-Darmerkrankungen, Leber- und Bauchspeichel- drüsenerkrankungen sowie schwere Ernährungsstörungen (zum Beispiel Sondenernährung) betreut.
Motilitätsstörungen und funktionelle Störungen
Ein Schwerpunkt der Kindergastroenterologie Wels ist die Beschäftigung mit Motilitätsstörungen und funktionellen Störungen. Dazu zählen eine therapieresistente Verstopfung (Obstipation), Sodbrennen (Refluxkrankheit), Schluckstörungen (Dysphagie), Achalasie, Aerophagie, Supragastric Belching, R-CPD*, zyklisches Erbrechen und Ruminationssyndrom wie auch Motilitätsstörungen bei angeborenen bzw. chirurgisch zu behandelnden Erkrankungen (zum Beispiel Ösophagusatresie).
*Die retrograde crico-pharyngeale Dysfunktion ist ein erst in den letzten Jahren bekannt gewordenes Krankheitsbild, das ab dem Säuglingsalter auftreten kann. Hierbei kommt es zu belastenden Beschwerden im Bereich von Speiseröhre und Magen vor allem nach dem Essen. Diagnostische Untersuchungen für Kinder mit diesem Syndrom sind international noch wenig verfügbar. Eine verbesserte Diagnostik wurde in den letzten Jahren vor allem mittels Manometrie möglich.
Zur weiterführenden Abklärung dieser Störungen bieten wir als eine der ersten österreichischen Kindergastroenterologien unter anderem die hochauflösende Manometrie seit 2014 und die Impedanz-pH-Metrie seit 2007 an. Diese und weitere Funktionsdiagnostik-Untersuchungen führen wir seit Jahren auch als Partner für andere kindergastroenterologische und kinderchirurgische Zentren in Österreich durch.
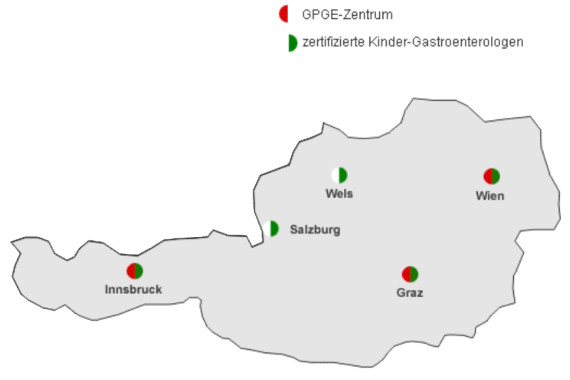
Kindergastroenterologen und Zentren laut der deutschsprachigen Gesellschaft für pädiatrische Gastroenterologie und Ernährung
(modif. nach www.gpge.eu, Stand 30.05.2020):
Ausbildung
Ausbildung in Kindergastroenterologie an der Abteilung für Kinder- und Jugendheilkunde
Die Kindergastroenterologie Wels bietet eine Ausbildungsstelle für die Spezialisierung in pädiatrischer Gastroenterologie und Ernährung in Oberösterreich an (Spezialisierungsstätte gem. §§10-12 Spezialisierungsverordnung der Österreichischen Ärztekammer [ÖÄK] seit 2020).
Darüber hinaus besteht eine Kooperation im Rahmen eines Spezialisierungsverbundes mit einem weiteren österr. kindergastroenterologischem Zentrum für den Schwerpunkt Motilität und Funktionsdiagnostik.
Die Kindergastroenterologie Wels wird seit 2003 von Pädiatern mit Zertifizierung in Kindergastroenterologie der deutschsprachigen Fachgesellschaft GPGE (eh. Prim. Dr. Franz Eitelberger und OA Dr. Markus Prenninger) bzw. seit 2019 mit Spezialisierung in pädiatrischer Gastroenterologie und Hepatologie laut Spezialisierungsverordnung der ÖÄK geführt.
Ein Schwerpunkt der Kindergastroenterologie Wels ist die Subspezialität Neurogastroenterologie und Motilität. In diesem Bereich werden führend auch Untersuchungen für überregionale PatientInnen aus weiteren österreichischen kindergastroenterologischen und kinderchirurgischen Zentren durchgeführt.
Zertifizierungen, Aktivitäten und Kooperationen der Kindergastroenterologie Wels - Ausbildungsleiter OA Dr. Markus Prenninger:
- Zertifizierter Kindergastroenterologe der deutschsprachigen Fachgesellschaft (GPGE, 2012)
- Spezialisierung in pädiatrischer Gastroenterologie und Hepatologie (ÖÄK, 2019)
- Mitglied der europäischen kindergastroenterologischen Gesellschaft (ESPGHAN member, 2018)
- Stellvertretender Leiter der Spezialisierungskommission pädiatrische Gastroenterologie und Hepatologie für die ÖÄK
- Motility Workshop-Leitung und Fortbildungsseminare (u.a. Heiner-Brunner Seminar der GPGE, Bonn 2019)
- Kooperation mit den kindergastroenterologischen Zentren in Österreich und dem kinderchirurgischen Zentrum in Oberösterreich
- Internationale wissenschaftliche Kooperation mit KindergastroenterologInnen in Deutschland, der Schweiz und den USA
Untersuchungsmethoden in der Kindergastroenterologie
Bitte beachten Sie: Im Folgenden werden einzelne aus unserer Erfahrung heraus wichtige oder häufig unklare Punkte zu ausgewählten Untersuchungsmethoden kurz erläutert. Die Angaben orientieren sich weitest möglich an publizierten, international anerkannten kindergastroenterologischen Standards, sind jedoch nicht verbindlich, erheben keinen Anspruch auf Vollständigkeit und müssen für einzelne Patienten mitunter individuell abweichend geplant werden.
Magenspiegelung (= Gastroskopie, Ösophago-gastro-duodenoskopie)
Magenspiegelungen werden im Kindesalter in der Regel nach (telefonischer oder ambulanter) Besprechung der Nutzen und Risiken gemeinsam mit einem Kindergastroenterologen geplant.
Hilfreich für bzw. notwendig bei folgenden Indikationen: genaue Zöliakiediagnostik durch Probenentnahme aus dem Dünndarm (meist nach entsprechenden Blutuntersuchungen); bei Bauchschmerz bzw. Oberbauchschmerz, vor allem wenn zusätzliche „Alarmsymptome“ wie unter anderem Gewichtsverlust und nächtliches schmerzbedingtes Erwachen vorliegen oder bei schwerer Beeinträchtigung durch die Schmerzen; häufiges Erbrechen; blutiges Erbrechen; starke/anhaltende Schluckbeschwerden
Vorbereitung: nüchtern (i.d.R. Nahrung bis 6 Stunden vor der Untersuchung; Muttermilch bis 4 Stunden; Tee, Wasser, Verdünnungssaft, klare Flüssigkeit bis 2 Stunden vor der Untersuchung)
Durchführung: bei Kindern in der Regel Durchführung in einer kurzen Vollnarkose (Intubationsnarkose). Eltern bzw. Begleitpersonen können die Kinder oder Jugendlichen bis vor die Türe des Eingriffraums bzw. OP-Bereichs begleiten. Sie können dann während der Untersuchung z.B. im Wartebereich der Operativen Tagesklinik direkt vor dem Op-Bereich und Aufwachraum oder aber auf der Kinderstation auf Ihr Kind warten. Entlassung noch am Untersuchungstag meist möglich, je nach Untersuchungszeitpunkt z.B. 17 Uhr.
Darmspiegelung (= Koloskopie, Kolonoskopie, Ileo-Koloskopie)
Darmspiegelungen werden (wie auch Magenspiegelungen) im Kindesalter in der Regel nach (telefonischer oder ambulanter) Besprechung der Nutzen und Risiken gemeinsam mit einem Kindergastroenterologen geplant.
Hilfreich bzw. notwendig bei beispielsweise folgenden Indikationen: Verdacht auf M. Crohn oder Colitis ulcerosa (z. B. bei erhöhten Stuhl-Calprotectin-Werten); anhaltende Durchfälle (z. B. > 1 Monat); Blut im Stuhl; angeborene Darmpolypen/Polyposis-Syndromen
Vorbereitung: nüchtern (Nahrung bis 6 Stunden vor der Untersuchung; Muttermilch bis 4 Stunden; Wasser, Verdünnungssaft, klare Flüssigkeit, ev. Abführmittel bis 2 Stunden vor der Untersuchung).
Darmreinigung mittels Abführmittel wird zum Beispiel am Vortag ab 14 Uhr begonnen; möglichst 3 Tage zuvor bereits keine faserhaltige Nahrung, Obst oder Gemüse mehr essen; alternativ zum Beispiel Abführung über 3 bis 6 Tage zu Hause. Hinweis: insbesondere bei Übelkeit auf Abführmittel oder besonders kleinen oder stark verstopften Kinder kann die vorsichtige Anlage einer dünnen, weichen Nasensonde eine durchaus schonende Möglichkeit sein, um eine gute Darmreinigung und somit gute Aussagekraft der Untersuchung zu gewährleisten!
Durchführung: bei Kindern in der Regel Durchführung in einer kurzen Vollnarkose (Intubationsnarkose). Eltern bzw. Begleitpersonen können die Kinder oder Jugendlichen bis vor die Türe des Eingriffraums bzw. OP-Bereichs begleiten. Sie können dann während der Untersuchung z.B. im Wartebereich der Operativen Tagesklinik direkt vor dem Op-Bereich und Aufwachraum oder aber auf der Kinderstation auf Ihr Kind warten. Entlassung noch am Untersuchungstag meist möglich, je nach Untersuchungszeitpunkt z.B. 17 Uhr.
Impedanz-pH-Metrie (= „Refluxmessung“)
Die klassische pH-Metrie bzw. die moderne kombinierte Impedanz-pH-Metrie ermöglichen die Messung von Säurereflux bzw. auch nicht-saurem Reflux, d.h. das Zurückfließen von Mageninhalt in die Speiseröhre.
Hilfreich bzw. notwendig bei beispielsweise folgenden Indikationen: anhaltenden Beschwerden bzw. Sodbrennen trotz Anti-Refluxbehandlung; langwieriger, unklarer Husten oder andere seltene Reflux-Symptome (in der Regel nachdem andere vorrangige Untersuchung kein Ergebnis erbracht haben); unklares Luft schlucken, Aufstoßen, Erbrechen von Nahrung; vor bzw. nach Operationen der Speiseröhre.
Vorbereitung: ca. 3 Stunden nüchtern, d.h., falls nicht explizit anders vereinbart: ein kleines, leichtes Frühstück um ca. 6-7 Uhr kann und sollte zu Hause noch eingenommen werden! Anlage der Sonde zw. 10 und 12 Uhr. Falls erwünscht kann ca. 20 Minuten vor der Untersuchung ein „Beruhigungssaft“ (z.B. Midazolam-Saft) gegeben werden, wird jedoch häufig nicht notwendig sein.
Durchführung: Die Messsonde (ein dünner Kunststoffschlauch) kann meist relativ wenig belastend ambulant angelegt werden. Zuerst wird ein Betäubungsgel in die Nase getropft. Dann wird die dünne Sonde über die Nase eingeführt. Durch das begleitende Trinken von einigen Schlucken Wasser kann das Hinunterschlucken der Sonde erleichtert werden. Die Sonde wird für ca. 24 Stunden belassen. In dieser Zeit kann ganz normal gegessen und getrunken werden (lediglich besonders Saures oder Heißes ist zu meiden).
Wichtig: Sollen bestimmte Beschwerden (wie Husten, Sodbrennen, Aufstoßen, Erbrechen, Überstrecken des Oberkörpers, Luft schlucken) untersucht werden, dann muss bei Auftreten dieser Beschwerden jedes Mal sofort von Patient oder Eltern die entsprechende Taste am Gerät gedrückt werden (andernfalls wäre die Untersuchung nicht aussagekräftig und der Aufwand für den Patienten vergebens). Die Messsonde wird am Folgetag wiederum ambulant entfernt. Mitunter kann jedoch auch eine stationäre Beobachtung während der Messung empfehlenswert sein.
Speiseröhren-Manometrie (Ösophagus-Manometrie)
Die Ösophagus-Manometrie (Druckmessung in der Speiseröhre) ermöglicht die Beurteilung von Bewegungsstörungen (Motilitätsstörungen) der Speiseröhre und ihrer Schließmuskeln. Die moderne hochauflösende Manometrie (HRM) wurde in den letzten Jahren mit kleineren Messsonden (Kathetern) auch im Säuglings- und Kindesalter gut anwendbar und liefert ein noch wesentlich genaueres Bild der Bewegungsabläufe bei deutlich kürzerer Untersuchungszeit und erhöhtem Patientenkomfort.
Hilfreich bzw. notwendig bei beispielsweise folgenden Indikationen: anhaltenden, schwerwiegenden, unklaren Beschwerden des oberen Verdauungstraktes wie unklares, wiederkehrendes Aufstoßen bzw. Erbrechen von Nahrung, Schmerzen beim Schlucken bzw. im Bereich der Speiseröhre, „Steckenbleiben“ von Nahrung beim Schlucken; vor allem Achalasie; sowie bei angeborenen Fehlbildungen der Speiseröhre, Ösophagusatresie, vor und nach Operationen
Eine weiterführende Diagnostik von Motilitätsstörungen des oberen Verdauungstrakts mittels Manometrie ist in der Regel am sinnvollsten nach vorangehender Röntgenuntersuchung mit Kontrastmittelschluck und Magenspiegelung.
Vorbereitung: ca. 3 Stunden nüchtern, d.h., falls nicht explizit anders vereinbart: ein kleines, leichtes Frühstück um ca. 6-7 Uhr kann und sollte zu Hause noch eingenommen werden! Anlage der Sonde zw. 10 und 12 Uhr. Falls erwünscht kann ca. 20 Minuten vor der Untersuchung ein „Beruhigungssaft“ (z. B. Midazolam-Saft) gegeben werden, wird jedoch häufig nicht notwendig sein.
Durchführung: Die Messsonde (ein dünner Kunststoffschlauch) kann meist relativ wenig belastend ambulant angelegt werden. Zuerst wird ein Betäubungsgel in die Nase getropft. Dann wird die dünne Sonde über die Nase eingeführt. Durch das begleitende Trinken von einigen Schlucken Wasser kann das Hinunterschlucken der Sonde erleichtert werden.
Anschließend werden mehrfache Schlucke bei liegender Sonde in der Regel im Liegen untersucht, (z. B. 10 Schlucke Wasser). Die Untersuchung selbst dauert meist ca. 15 Minuten, bei speziellen Fragestellungen z. T. ca. 1 Stunde
Enddarm- und Schließmuskel-Manometrie (anorektale Manometrie)
Die anorektale Manometrie ermöglicht die Beurteilung des Schließmuskels und insbesondere die Beurteilung einer intakten Reflexreaktion zwischen Enddarm und Schließmuskel (recto-anal inhibitorischer Reflex, RAIR). Auch hierbei führt eine moderne hochauflösende Manometrie (HRAM) in den letzten Jahren zu noch zuverlässigeren Befunden.
Hilfreich bzw. notwendig bei beispielsweise folgenden Indikationen: schwere Verstopfung insbesondere mit Beginn bereits im frühen Säuglingsalter oder bei längerem (z. B. > 6 Monate) nicht-Ansprechen auf orale Medikamente bzw. bei häufigem Bedarf von Einläufen und Zäpfchen (z. B. zum Ausschluss eines bis dahin unerkannten M. Hirschsprung, einer Achalasie des rektalen Sphinkters, einer dyssynergen Defäkation); bei unklarer Stuhlinkontinenz trotz konsequenter Behandlungsversuche; unklaren Beschwerden/Schmerzen während des Stuhlgangs; ev. für eine Biofeedback-Therapie; bei angeborenen Fehlbildungen im Bereich des Enddarms; bei neurologischer Erkrankung mit Störung der Stuhlentleerung; vor und nach Operationen in diesem Bereich
Vorbereitung: ca. 3 Stunden nüchtern, d.h., falls nicht explizit anders vereinbart: ein kleines, leichtes Frühstück um ca. 6-7 Uhr kann und sollte zu Hause noch eingenommen werden! Vor der Untersuchung sollte der Patient versuchen, groß auf die Toilette zu gehen und Stuhl zu entleeren, ein kleinvolumiger Einlauf, z. B. 1 bis Stunden vor der Untersuchung ist jedoch oft hilfreich (bei kleinen Säuglingen nicht notwendig). Falls erwünscht, kann ca. 30 Min vor der Untersuchung ein „Beruhigungssaft“ (z. B. Midazolam-Saft) gegeben werden. Die anorektale Manometrie ist zwar nicht schmerzhaft, viele Kinder mit langjährigen Verstopfungsschmerzen haben jedoch bereits vor der Untersuchung große Angst.
Durchführung: Vor der Untersuchung wird der Kindergastroenterologe in der Regel eine kurze Tastuntersuchung des Enddarms mit dem Zeigefinger oder kleinen Finger durchführen. Anschließend wird eine dünne Messsonde (vergleichbar mit der Dicke eines Fieberthermometers) einige Zentimeter in den Enddarm gelegt. Größere Kinder versuchen nun auf Aufforderung den Schließmuskel locker zu lassen, zusammenzukneifen oder zu pressen wie beim Stuhlgang. Mit einem kleinen Ballon auf der Messsonde kann auch Stuhldrang simuliert werden. Die Untersuchung dauert meist nur ca. 15 Minuten.
Kolontransitzeit-Messung
Die Kolontransitzeit-Messung ermöglicht die Messung der Passagegeschwindigkeit von Stuhl durch verschiedene Dickdarmabschnitte. Dadurch ist eine orientierende Beurteilung von eventuellen Motilitätsstörungen des Dickdarms möglich.
Hilfreich bzw. notwendig bei beispielsweise folgenden Indikationen: schwere Verstopfung insbesondere bei längerem (z. B. > 6 Monate) Nichtansprechen auf orale Medikamente; bei unklarer Stuhlinkontinenz trotz konsequenter Behandlungsversuche; vor und nach Operationen in diesem Bereich
Vorbereitung und Durchführung: Diese werden individuell je nach Fragestellung mit Ihnen besprochen.
Magenentleerungs-Szintigrafie
Eine Szintigrafie ist eine nuklearmedizinische Untersuchung, die ähnlich einer Röntgenuntersuchung durchgeführt wird.
Die Magenentleerungs-Szintigrafie ermöglicht die Messung der prozentuellen Magenentleerung nach einer genau definierten Testmahlzeit. Dies erlaubt eine Beurteilung von ev. Motilitätsstörungen des Magens wie Gastroparese und Dumping Syndrom.
Vorbereitung und Durchführung: Diese werden individuell je nach Fragestellung mit Ihnen besprochen.
Weiters können unter anderem Kapselendoskopie, Doppelballonenteroskopie, ERCP, Leberbiopsie, Kontrastmittel-Röntgen und MR-Enteroklyse in Zusammenarbeit mit der Abteilung für Innere Medizin I und der Radiologie im Klinikum angeboten werden.
Allgemeine Informationen
Die genannten, zum Teil sehr spezialisierten Untersuchungen werden in der Regel nur nach Terminvereinbarung durchgeführt (Reservierung der Geräte, Narkoseterminplanung, Bettenplanung, etc.), Wartezeit 1 bis 2 Monate, ausgenommen akut notwendiger Untersuchungen (z. B. bei Magen-Darm-Blutungen oder Entfernung gefährlicher verschluckter Fremdkörper).
Das abschließende Ergebnis der genannten Untersuchungen (z. B. Auswertung von 24-Stunden-Impedanzaufzeichnung, mikroskopische Untersuchung der Gewebeproben von Magen- oder Darmspiegelungen) liegt meist innerhalb einer Woche vor. Ein erster Eindruck und ein Plan für das weitere Vorgehen können meist bereits am Untersuchungstag besprochen werden.
Unser Team der Kindergastroenterologie stellt sich vor:
Ärzteteam
|
OA Dr. Markus Prenninger mehr Info
|
|
OA Dr. Thomas Hofer mehr Info
|
|
FA Dr. Vlad Heger |
|
Ass. Dr. Laura Mittermair |
|
Ass. Dr. Timon Korte |
Diplompflegeteam
|
Carolina Söllinger, DGKP |
|
|
Anita Pointner, DGKP |
|
Klinische Psychologie
|
Mag. Martina Tischler |
|
Mag. Adriana Ackermann |
Klinische Sozialarbeiterin
|
Tanja Riesinger, BA |
Sonderkindergartenpädagogin
|
Iris Aschinger |
Diätologie
|
Mariella Traxler, BSc |
Physiotherapie
|
Mag. Astrid Müller |
Logopädie
|
Veronika Manzenreiter, BSc |
|
| Sandra Weinhäupl, BSc, MSc |
Terminvereinbarung
Ambulanzzeiten nach telefonischer Terminvereinbarung
In der Regel werden aufwändige Untersuchungen inkl. Endoskopien in Narkose im Rahmen eines vorangehenden Termins an der kindergastroenterologischen Ambulanz geplant.
Eine Ausnahme stellen Patienten dar, die sich bereits in spezialisierter kindergastroenterologischer oder kinderchirurgischer Behandlung befinden. Für diese Patienten kann eine telefonische Planung der notwendigen Untersuchungen gemeinsam mit den betreuenden Spezialisten erfolgen, insbesondere bei Familien mit längerer Anreise nach Wels.
- Bitte eventuelle Risikofaktoren wie Allergien, Blutgerinnungsstörungen oder Vorerkrankungen auch telefonisch bereits angeben!
- Bitte eventuelle auswärtige Vorbefunde, wie Blut- und Stuhltests, Röntgen, Endoskopie Bilder oder Videoaufnahmen, für das Telefonat bereitlegen und/oder vorab schicken.
Kontakt für Ambulanz-Termine:
Sekretariat der Kinderabteilung
Sandra Hammerl, Telefon +43 7242 415 – 2377
Kontakt für Biologica-Therapie (wie Remicade, Remsima, Entyvio und andere Infusionsbehandlungen):
Ambulanzsekretariat der Kinderabteilung
Regina Pichler, Telefon +43 7242 415 - 2362
Kontakt für überregionale Patienten, stationäre Untersuchungen und Endoskopie-Termine:
Stationssekretariat der Kinderabteilung
Sonja Bostelmann, Telefon +43 7242 415 – 2618



















